肝胆膵外科 診療案内移植医療
肝移植
東京女子医科大学では1997年に肝移植プログラムを開始しました。当時は腎臓外科でおもに小児に対する肝移植を、消化器・一般外科で成人に対する肝移植を行なっていましたが、現在は江川裕人教授を中心としたチームで、成人に対する肝移植のみを行っています。生体肝移植および脳死肝移植を合わせて年間10~15件の肝移植を行っており、肝・腎同時移植も実施しています。脳死肝・腎同時移植を実施した件数は、当院が国内最多です。
なお、肝移植治療は様々な診療科(医師)や医療スタッフの連携によって成り立っています。例えば、肝不全のために手術前に人工呼吸器管理や人工透析を受けているような重症の患者さん(レシピエント)でも、移植後に元気に歩いて退院してもらえるよう、看護師、コーディネーター、理学療法士、薬剤師、栄養士、臨床工学士などによる医療チームが一丸となって治療に取り組みます。私たち消化器・一般外科は、治療のまとめ役となってレシピエントの治療を進めて行きます。
肝移植の対象となる疾患
- 様々な疾患に起因する肝硬変:例えばウィルス性肝炎、アルコール性肝炎、非アルコール性脂肪性肝炎、自己免疫性肝炎(AIH)、原発性胆汁性肝硬変(PSC)、原発性硬化性胆管炎(PBC)、先天性胆道閉鎖症(乳児期の葛西手術後に繰り返す胆管炎、胆汁うっ滞性肝硬変)
- 急性肝不全(劇症肝炎)
- 肝細胞がん
- 代謝性疾患(ウィルソン病等)
- その他の疾患:多発性肝嚢胞、バッド・キアリ症候群等
2011年に江川裕人教授が着任して以後、当院で施行した肝移植
| 疾患 | 件数 | |
|---|---|---|
| ウィルス性肝炎 | B型肝炎 | 5 |
| C型肝炎 | 7 | |
| 肝硬変 | アルコール性 | 16 |
| 非アルコール性脂肪性肝炎 | 13 | |
| 急性肝不全 | 14 | |
| 自己免疫性疾患 | 原発性胆汁性肝硬変(PBC) | 13 |
| 原発性硬化性胆管炎(PSC) | 11 | |
| 肝細胞がん | 9 | |
| 胆道閉鎖症術後 | 5 | |
| その他 | バッド・キアリ症候群 | 6 |
| 多嚢胞性肝疾患 | 7 | |
| その他 | 8 | |
| 合計 | 114 | |
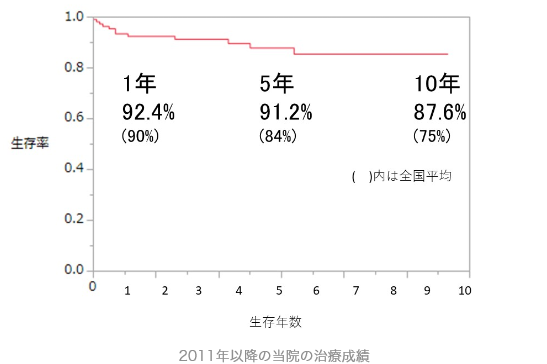
当院の治療成績
当院では維持透析中の患者さんも含めて、重篤な状態の患者さんをお断りすることなく受け入れています。それにもかかわらず、1年生存率92.4%、5年生存率91.4%、10年生存率87.6%と、全国平均(1年90%、5年84%、10年75%)と比較して良好な成績を残しています。経験豊かな医師とコーディネーターのきめ細かな対応によって長期生存率が良好な点が当院の治療成績の特徴です。
肝移植の概要
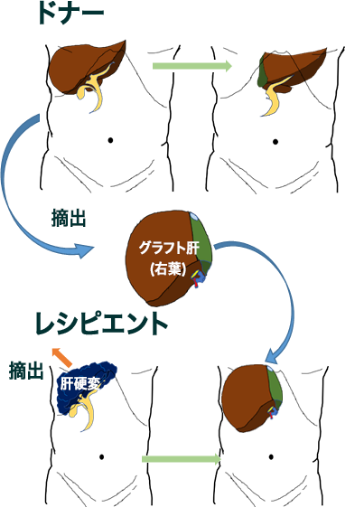
ドナーから肝右葉(肝臓全体の約2/3)を摘出します。
レシピエントは肝硬変となった自分の肝臓をすべて摘出します。この空いたスペースにドナーから摘出した肝臓を移植します。移植した肝臓がしっかり働くように血管(門脈、肝動脈、肝静脈)および胆管を吻合します。
肝移植の実際の流れ
(1)生体肝移植の場合
レシピエント(肝移植を受ける患者さん)のおおよその予定
肝移植手術まで
- 当院を受診し江川裕人教授と面談
- 消化器内科に入院して術前検査を施行
- 検査結果を確認して手術日を決定
- 消化器・一般外科に入院
→ 通常時は手術日の約1週間前に入院(血液型不適合移植の場合2週間前)
→ 現在、新型コロナウイルス感染対策のため手術日の2週間前に入院 - 入院後に手術の詳細について説明
肝移植手術後
- 手術直後から集中治療室で集中治療(約3週間)
- 一般病棟で治療を継続(約6週間)
- 退院(移植手術後平均2か月の入院期間になります)
- 外来通院(退院直後は週1回、全身状態が落ち着き次第受診間隔が広がります)
ドナー(肝臓を提供する方)のおおよその予定
肝移植手術まで
- 当院を受診し江川裕人教授と面談
- 術前検査を施行(基本的に外来で行います)
→ レシピエントに必要な分の肝臓を摘出しても問題ないかを消化器内科で確認します
→ 肝移植に不都合な病気が隠れていないかを消化器内科で確認します
→ 肝臓の提供が自発的意思によるものかを精神科で確認します - 消化器・一般外科に入院
→ 通常は手術日の3日前に入院
→ 現在、新型コロナウイルス感染対策のため手術日の1週間前に入院
肝移植手術後
- 手術当時は集中治療室で集中治療
- 翌日に一般病棟に移り、手術後平均10~14日で退院
- 外来通院(1、2、3、6、9、12か月後にエコー、血液検査)
(2)脳死肝移植の場合
脳死肝移植登録まで
- 当院を受診し江川裕人教授と面談
- 脳死登録に必要な検査を施行
- 検査結果を記載した「肝移植登録申請用紙」を提出(こちらで行います)
- (社)日本臓器移植ネットワーク(以下臓器移植ネットワーク)への登録
→ 登録料として3万円が必要
→ 登録料の振り込みが完了した時点で脳死肝移植レシピエント候補として登録完了
→ 年度毎に登録の更新が必要(登録更新料は毎年5千円)
脳死肝移植登録から手術まで
- 登録完了後はレシピエント第一候補になるまで自宅または紹介施設で待機
→ 脳死ドナー候補の発生は何時になるか予想ができません
→ 脳死ドナー候補が発生すると臓器移植ネットワークにより厳密、公正に第一候補から順に候補者が選定されます - 登録された方が第一候補に決定すると臓器移植ネットワークから当院へ連絡
- すぐに当院から登録された連絡先へ連絡し脳死肝移植手術を受けるかどうかの最終意思確認
夜間休日を問わず、連絡先として登録した電話は常に出られる状態にしておいてください - 脳死肝移植手術を受ける場合にはすぐに女子医大病院消化器外科へ入院
肝移植手術後
- 手術直後から集中治療室で集中治療(約3週間)
- 一般病棟で治療を継続(約6週間)
- 退院(移植手術後平均2か月の入院期間になります)
- 外来通院(退院直後は週1回、全身状態が落ち着き次第受診間隔が広がります)
なお、脳死肝移植を受けるためには、アルコール性肝硬変における禁酒期間(18ヵ月)等の条件が生体肝移植と若干異なります。その他、詳細は「女子医大脳死肝移植説明書」をご覧ください
当院の特色
その1:血液型不適合肝移植
当院では血液型不適合肝移植を積極的に受け入れて行っています。国内での成人肝移植全体の中での血液型不適合肝移植の割合は11%ですが、当院で血液型不適合肝移植を受けた患者さんの割合ははそのおよそ2倍の20%です。江川裕人教授は血液型不適合肝移植の世界的権威であり、また、スタッフ全員が血液型不適合肝移植を受けた患者さんに対する細かな術後管理を熟知しているため、当院では通常の肝移植と遜色ない成績が得られています。
その2:免疫寛容のための“制御性Tリンパ球導入療法”
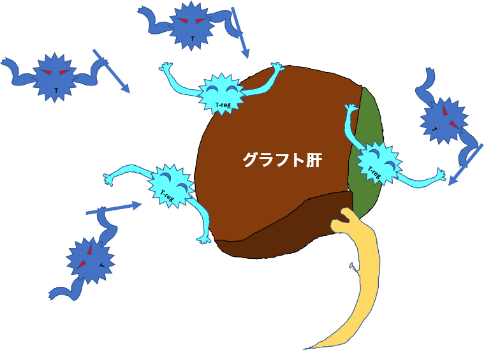
臓器移植によって他人から譲り受けた臓器に対しては、自身の体を侵入者から守るための免疫機能による拒絶反応が起こります。拒絶反応から移植された臓器を守るためには免疫抑制剤が必要です。免疫抑制剤の長期間の服用によって起こりうる合併症には、高血圧、糖尿病、高脂血症、腎障害などがあります。これらを発症しないようにするには、きめ細やかな検診と適切な管理(おもに薬剤による治療)が必要です。そのため、移植後の患者さんに免疫抑制剤が必要のない状態(免疫寛容状態)を作り出すための研究が行われています。
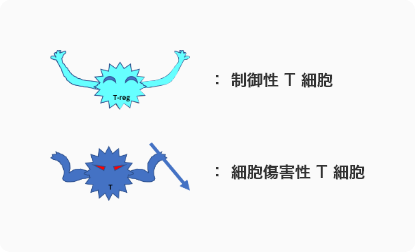
日本では、約10年前に順天堂大学基礎免疫学教室の奧村康教授が“制御性Tリンパ球導入療法”という画期的な方法を開発しました。制御性Tリンパ球とは、移植された肝臓を攻撃しようとする細胞傷害性Tリンパ球をなだめすかして攻撃しないようにする役割を果たしています。(図)この治療法の臨床試験は北海道大学(藤堂教授)で行われ、その結果、10人中7人に免疫寛容が得られました。この結果を受けて、現在“制御性Tリンパ球導入療法”の医師主導型治験が、東京女子医科大学(当院)と広島大学、長崎大学の3施設で行われています。治験期間中に当院で“制御性Tリンパ球導入療法”を受ける場合、この治療にかかる費用は研究費で賄われますので、通常の肝移植に追加となる金銭的負担はありません。
“制御性Tリンパ球導入療法”に関する詳細は順天堂大学免疫寛容プロジェクトのホームページおよびホームページ内に掲載されている動画をご参照ください。
膵臓移植
1.膵臓移植とは
インスリン製剤の進歩によって、膵臓からのインスリン分泌機能が廃絶した状態(インスリンの分泌がほぼゼロの状態、いわゆる1型糖尿病)の患者さんの血糖コントロールは、かなり良好に行われるようになってきました。しかし、1型糖尿病の患者さんは、1日に数回のインスリン自己注射もしくはインスリンポンプの持続的な装着が必要です。適切にインスリンが投与されなければ、インスリンの過剰投や糖質摂取の不足によっておこる低血糖や、逆にインスリンが不足したために起こる糖尿病性ケトアシドーシスが起こります。これらが重篤化した場合は、救急車で搬送されて入院治療が必要になり、時には命の危険にさらされることもあります。また、糖尿病の合併症である慢性腎不全が徐々に進行することで、人工透析治療が必要になってしまうことも少なくありません。このような患者さんは、膵臓移植の適応となります。特に人工透析治療が必要となった患者さんは、膵臓と腎臓の同時移植を行うことで、日常生活の負担が大幅に軽減され、生命予後の著しい改善をもたらすことができます。
世界で最初の膵臓移植は 1966 年に米国のミネソタ大学で施行されました。それ以来、これまでに全世界で5 万人以上の患者さんが膵臓移植を受けています。

2.膵臓移植の適応
1型糖尿病、血糖コントロールが極めて困難な2型糖尿病の患者さんが膵臓移植の対象となります。慢性腎不全を伴っている場合は膵・腎同時移植の対象となります。
なお、がんの治療を受けた患者さんは、がんの治癒が確定してから対象となります。活動性の網膜症を有する患者さんは膵移植を受ける事ができません。
3.日本における膵臓移植の現状
1984年に、日本で初めての脳死膵臓移植が、筑波大学で実施されました。そして1992 年に、日本で初めての心停止膵臓移植(膵臓、腎臓、眼球は心停止後のドナーからの移植が可能)が、東京女子医科大学で実施されました。日本国内で2018 年末までに脳死下での臓器提供は 565 件ありました。その内、膵臓が提供されたのは 358 件( 63.4 %)でした。2018 年末までの脳死および心停止膵臓移植の実施数は388例でした。
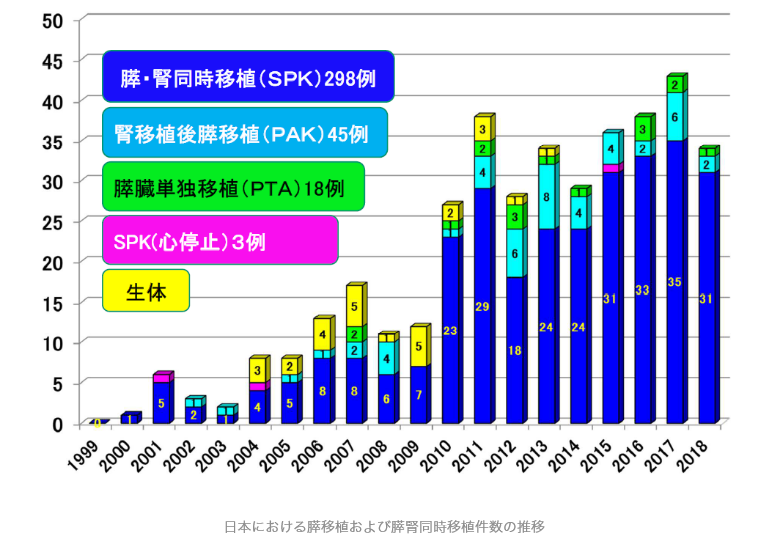
4.日本における膵臓移植の成績
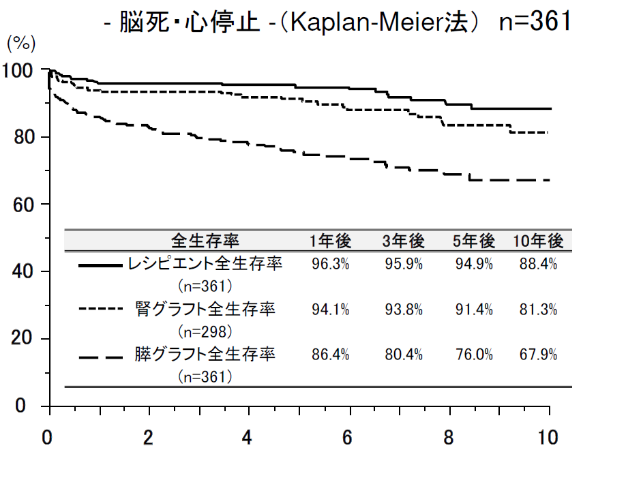
膵臓移植を受けた患者さん(レシピエント)の生存率は、5年後94.9%、10年後88.4%でした。移植された膵臓の生着率は1年後86.4%、3年後80.4%、5年後76.0%、10年後67.9%でした。膵腎同時移植を受けた298人の患者さんにおける移植された腎臓の生着率は1年後94.1%、3年後93.8%、5年後91.4%、10年後81.3%ですので、膵臓の方が腎臓より生着が難しいということになります。
移植された膵臓は血栓を作りやすかったり、膵臓炎を併発したりすることがあり、移植後早期に膵臓の機能が廃絶することがあります。その予防がこれからの課題であり、当院でもチーム一丸となって課題克服に取り組んでいます。
5.膵臓移植の実際
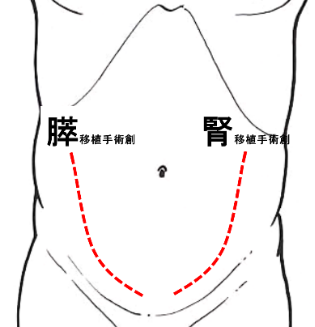
膵臓移植術は全身麻酔下に行います。通常は右腸骨窩に膵臓、左腸骨窩に腎臓を移植します。お腹の傷は臍の左右付近から恥骨上縁にかけて両側に2か所必要です。
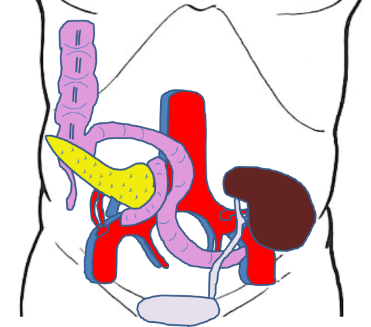
ご自身の膵臓と腎臓は切除しません。そのままにして新しい膵臓、腎臓を移植します。ドナーから提供された膵臓の動脈と静脈(門脈)を右腸骨動脈と右腸骨静脈につなぎ合わせます。ドナーから提供された腎臓の動脈と静脈は左腸骨動脈左腸骨静脈につなぎ合わせます。
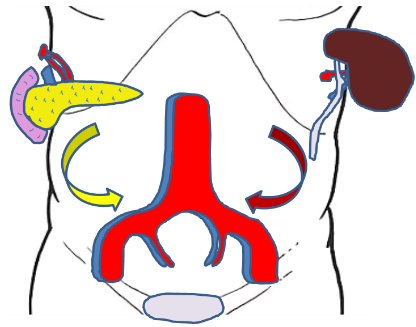
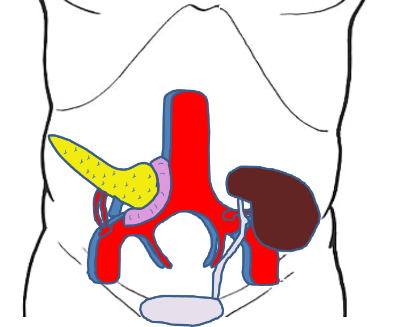
最後に十二指腸と小腸をつなぎ合わせ、尿管と膀胱をつなぎ合わせます。
6.東京女子医科大学での膵臓移植
当院では1992年に日本で初めての心停止膵臓移植を実施し、2001年から脳死下の膵・腎同時移植を行っています。2019年6月までに71例の脳死下膵・腎同時移植手術を行ってきました。2021年現在、消化器・一般外科と泌尿器科、糖尿病内科、集中治療科、麻酔科、血液浄化科、精神科が集まって結成した特別チームによって、日本のみならず世界をリードする膵臓移植、膵・腎同時移植施設を目指して日々奮闘中です。


